REPORTE DE CASO
VERSIÓN 1: REVISORES ASIGNADOS; REVISIÓN POR PARES - EN CURSO
Leishmaniasis mucocutánea en paciente femenina de diez años de la amazonia ecuatoriana. Reporte de caso [Versión 1; Revisión por pares - En curso]
Mucocutaneous leishmaniasis in a 10-year-old female patient from the ecuadorian amazon. Case report [Version 1; Peer Review - In process]
Miguel
David Alvarez Saltos1 ![]() *, Andrés Eduardo
Alvarado Quezada2
*, Andrés Eduardo
Alvarado Quezada2 ![]() *, Sandy Giselle
Nina Inca3
*, Sandy Giselle
Nina Inca3 ![]() *,
Yoselyn Isabel Choez Abendaño4
*,
Yoselyn Isabel Choez Abendaño4 ![]() *
*
1Universidad Nacional de Loja. Centro de Salud de Palanda Tipo B. Loja, Ecuador.
2Universidad Estatal de Cuenca. Hospital “Manuel Ygnacio Monteros” IESS. Cuenca, Ecuador.
3Universidad Regional Autónoma de los Andes. Loa Andes, Ecuador.
4Universidad Nacional de Loja. Loja, Ecuador.
Citar como: Alvarez Saltos MD, Alvarado Quezada AE, Nina Inca SG, Choez Abendaño YI. Leishmaniasis mucocutánea en paciente femenina de 10 años de la amazonia ecuatoriana. Reporte de caso. Salud Cienc. Tecnol. 2023;3:249. https://doi.org/10.56294/saludcyt2023249
Recibido: 18-01-2023 Revisado: Revisores asignados Aceptado: Pendiente Publicado: 25-01-2023 (Versión 1)
Editor:
Dr. Adrián Alejandro Rojas Concepción1 ![]()
RESUMEN
La leishmaniasis comprende un conjunto de síndromes clínicos causados por protozoos del género Leishmania. La infección puede localizarse en la piel y/o el tejido subcutáneo con o sin adenopatías regionales (leishmaniasis cutánea), en la mucosa oro nasal (leishmaniasis mucocutánea) o afectar de forma generalizada al sistema mononuclear fagocítico (leishmaniasis visceral) Cada año se diagnostican unos 400 000 nuevos casos de leishmaniasis humana en Asia, África, países de la cuenca mediterránea, Oriente próximo y América. Cada especie de Leishmania tiene una distribución geográfica específica y causa unos síndromes clínicos característicos. El presente reporte de caso presenta un paciente de 10 años de edad donde se evidencia lesiones ulcerosas dolorosas ubicadas en la región oral y placas blanquecinas en lengua que impiden la ingesta de alimentos. Recibe tratamiento para la clínica de la paciente utilizando Antimoniato de meglumina con un pronóstico favorable.
Palabras clave: Leishmaniasis; Ulcera; Vector; Flebótomo; Meglumina.
ABSTRACT
Leishmaniasis comprises a set of clinical syndromes caused by protozoa of the genus Leishmania. The infection can be located in the skin and/or subcutaneous tissue with or without regional adenopathy (cutaneous leishmaniasis), in the oro-nasal mucosa (mucocutaneous leishmaniasis) or generally affect the phagocytic mononuclear system (visceral leishmaniasis). 400 000 new cases of human leishmaniasis in Asia, Africa, countries of the Mediterranean basin, the Near East and America. Each Leishmania species has a specific geographic distribution and causes characteristic clinical syndromes. This case report presents a 10-year-old patient with painful ulcerative lesions located in the oral region and whitish plaques on the tongue that prevent food intake. Receive treatment for the patient’s clinic using Meglumine Antimonate with a favorable prognosis.
Keywords: Leishmaniasis; Ulcer; Vector; Sandfly; Meglumine
INTRODUCCIÓN
La leishmaniasis es una infección producida por distintas especies del género Leishmania. Hay tres formas básicas de presentación: cutánea (localizada o difusa), mucocutánea o espundia y visceral o kala-azar. Es una enfermedad de declaración obligatoria (EDO) en solo 40 países del mundo, con una incidencia anual estimada de dos millones de casos, de los que solo se declaran el 25 %.(1)
La leishmaniasis está incluida dentro de las nueve patologías tropicales más importantes, debido a su alta morbilidad y mortalidad; considerándose un grave problema de salud pública a nivel mundial. De igual manera forma parte de las enfermedades desatendidas, trasmitidas por vectores dípteros. Leishmaniasis es una enfermedad zoonótica, causada por el parásito protozoario intracelular del género Leishmania. Siendo transmitida por el insecto vector hembra, conocido como mosca de arena, del género Lutzomyia. En los países andinos como Venezuela, Argentina, Colombia, Perú y Ecuador, se presenta mayor prevalencia de leishmaniasis; convirtiéndose en un problema de salud pública. La tasa de incidencia ha incrementado por el desplazamiento poblacional, el cual ha generado la invasión del hábitat natural del vector.(2,3)
En la actualidad se han identificado aproximadamente 800 especies de mosca de arena en el mundo, de las cuales menos del 10 % transmiten una especie particular del protozoario del género Leishmania. Cerca de 20 especies del parásito, son responsables de las manifestaciones clínicas en los humanos y animales. Al momento existen 76 especies de mosca de arena descritas en el Ecuador, de las cuales solo pocas se han reportado como vectores del parásito.(4)
En el país se presentan la forma cutánea y mucocutánea; siendo causantes de úlceras en la piel a nivel de la picadura del vector y en casos graves generan deformaciones de las áreas afectadas. Las lesiones cutáneas más comunes en el país son de tipo ulcerativas; sin embargo, también se han descrito pápulas, placas, nódulos y formas erisipeloides.(5)
Las leishmaniasis se caracterizan por un espectro de manifestaciones clínicas: desarrollo de lesiones cutáneas ulcerativas en el sitio de la picadura del flebótomo (afección cutánea localizada) leishmaniosis [LCL]); múltiples nódulos no ulcerosos (leishmaniasis cutánea de uso difuso [DCL]); destructivo inflamación de las mucosas (leishmaniasis de las mucosas); y infección visceral diseminada (leishmaniasis visceral.(6,7)
Las principales pruebas diagnósticas son los métodos directos tales como: frotis, cultivo, biopsia, y reacción en cadena de la polimerasa (PCR), y métodos indirectos: como inmunofluorescencia indirecta (IFI), y ELISA, aumentando la eficacia con la combinación de ambos métodos.(8,9)
El tratamiento de elección es el antimoniato de meglumina (Glucantime®), una o dos inyecciones intramusculares diarias durante 21 a 35 días, pudiendo presentar efectos secundarios y reacciones graves como toxicidad cardíaca, alteraciones hepáticas, pancreáticas, o renal.(10)
Presentamos un caso clínico de leishmaniasis mucocutánea (LMC) en un paciente pediatrico de 10 años de edad , siendo un caso importante de la amazonia ecuatoriana.
Paciente femenina de diez años de edad es captada por grupo de profesionales médicos pertenecientes a la amazonia ecuatorial, donde evidencian heridas ulcerosas ubicadas en región bucal contaminadas, dolorosas e infecciosas de aproximadamente tres semanas de evolución, las cuales impiden la ingesta de alimentos (figura 1), además se evidenció placas blanquecinas de aparente origen nicótico. La paciente es abordada a la unidad de atención médica más cercana.
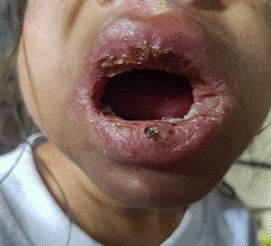
Figura 1. Heridas ulcerosas, costrosas en región bucal
Posteriormente la paciente ingresa en el servicio de medicina interna junto a valoración por dermatología, donde se realizó la exploración física pertinente.
Signos vitales: frecuencia cardiaca: 95 latidos por minuto; frecuencia respiratoria: 19; temperatura: 36,2°C; peso: 17,7 kg; talla: 105 cm; IMC: 16,1 (Bajo peso severo).
Al examen físico se determina paciente orientada en tiempo espacio y persona con notable desnutrición y talla baja para la edad, no responde adecuadamente al interrogatorio. Cabeza: normocéfalica, cuero cabelludo presencia de liendres y piojos en cuero cabelludo. Ojos pupilas isocóricas fotorreactivas. En fosas nasales se identifica presencia de costras y lesiones eritematosas supurativas. En la boca se observó mucosas húmedas, heridas en mal estado en mucosa oral, placas blanquecinas en lengua, impidiendo el movimiento para ingerir alimentos y comunicarse (figura 2).
En cuello se identificaron adenomegalias submandibulares palpables. En el tórax presencia de lesiones referentes a escabiosis, corazón R1-R2 rítmico normo-fonético, pulmones con murmullo alveolar conservado, no se auscultan ruidos sobreañadidos. El abdomen se mostró suave, depresible, no doloroso a la palpación con presencia de ruidos hidroaéreos presentes. En las extremidades el tono y fuerza muscular se exploraron conservado.
Se realizaron exámenes complementarios: VIH 1 + 1 dando como resultados no reactivos. Se descartó micosis de región bucal, siendo negativos los estudios: directos de cultivos. Se realizó el estudio parasitológico para leishmaniasis con resultados negativos para frotis y cultivo, y positivos para ELISA y PCR para Leishmaniasis.
Recibió tratamiento con antimoniato de meglumina con dosis de 20 mg /kg/día (Glucantime® 1500 mg/5 ml) ampollas intramuscular cada 12 horas por 30 días. Además, se inició tratamiento con suplementación de dieta por desnutrición crónica.
Se realizó valoración postratamiento evidenciando notable mejoría clínica con la cicatrización de las heridas ulcerosa y mejora de su estado nutricional.
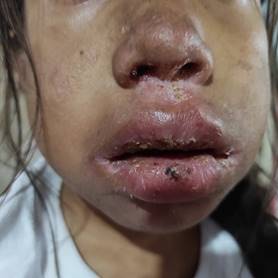
Figura 2. Heridas ulcerosas, costrosas en región nasal y bucal.
DISCUSIÓN
La Leishmaniasis mucocutánea es la forma clínica más infrecuente, pudiendo presentar un estadio tardío. Estas manifestaciones clínicas aparecen más frecuentemente en la vía aérea superior, siendo así la afectación oral la más inusual. Para el diagnóstico de sospecha es fundamental la exploración física y los antecedentes epidemiológicos.(1)
En el caso presentado se evidencia un abandono familiar donde la paciente es encontrada en un estado crónico de desnutrición y la presencia de ulceras labiales dolorosas en mal estado que dificultaban la ingesta de alimentos.
Ecuador contiene la región amazónica y es una zona expuesta en muchos lugares al desamparo y a la desnutrición crónica infantil lo cual influye muy a menudo a ser un factor de riesgo para adquisición de enfermedades subyacentes. La paciente se mantiene en investigación por el estado de salud del mismo, recibiendo tratamiento con antimoniato de meglumina y suplemento alimentarios estrictos bajo vigilancia por 30 días, donde se evidencia una notable mejoría clínica.
Es importante que posterior al tratamiento de Leishmaniasis se mantenga un estado de vigilancia clínica para evitar más adelante la posible reactivación de la misma.
Debemos concientizar a la población de nuestro país la existencia de este tipo de patologías que cuando no reciben el tratamiento adecuado o existe un factor de riesgo que provoque esta enfermedad pueden ocasionar estados graves y poner en riesgo su vida.
CONCLUSIONES
La leishmaniosis es un problema de salud pública nacional de nuestro país, donde el personal médico debe conocer de manera real las manifestaciones clínicas que pueden desencadenar este tipo de patologías, considerar que existen muchos diagnósticos diferenciales es importante recalcar la historia clínica y los exámenes complementarios correctos que nos permitan tener un diagnóstico preciso de la patología a tratar. La región de amazónica de nuestro país es una zona endémica donde debemos estar alerta cualquier manifestación que nos oriente a pensar en esta patología.
REFERENCIAS BIBLIOGRÁFICAS
1. García-Almagro D. Leishmaniasis cutánea. Actas Dermosifiliogr 2005; 96(1):1-24. https://doi.org/10.1016/S0001-7310(05)73027-1
2. Alvar J, Vélez ID, Bern C, Herrero M, Desjeux P, Cano J, Jannin J, den Boer M. WHO Leishmaniasis Control Team. Leishmaniasis worldwide and global estimates of its incidence. PloS one 2012; 7(5), e35671. https://doi.org/10.1371/journal.pone.0035671
3. Hashiguchi Y, Gomez L. EA, Cáceres AG, Velez LN,Villegas NV, Hashiguchi K, et al. Andean cutaneous leishmaniasis (Andean-CL, uta) in Peru and Ecuador: the vector Lutzomyia sand flies and reservoir mammals. Acta Tropica 2018; 178:264-75. https://doi.org/10.1016/j.actatropica.2017.12.008
4. Gomez EA, Kato H, Mimori T, Hashiguchi Y. Distribution of Lutzomyia ayacuchensis, the vector of Andean-type cutaneous leishmaniasis, at different altitudes on the Andean slope of Ecuador. Acta Tropica 2014; 137:118-22. https://doi.org/10.1016/j.actatropica.2014.05.006
5. Reithinger R, Dujardin J-C, Louzir H, Pirmez C, Alexander B, Brooker S. Cutaneous leishmaniasis. The Lancet Infectious Diseases 2007; 7(9):581-96. https://doi.org/10.1016/S1473-3099(07)70209-8
6. WHO. The world health report 2004. Changing history. Geneva: WHO, 2004.
7. Murray HW, Berman JD, Davies CR, Saravia NG. Advances in leishmaniasis. Lancet 2005; 366: 1561–77. https://doi.org/10.1016/S0140-6736(05)67629-5
8. Marco JD, Barroso PA, Mimori T, Locatelli FM, Tomatani A, Mora MC, Cajal SP, Nasser JR, Parada LA, Taniguchi T, et al. Polymorphism-specific PCR enhances the diagnostic performance of American tegumentary leishmaniasis and allows the rapid identification of Leishmania species from Argentina. BMC Infect. Dis 2012; 12:191. https://doi.org/10.1186/1471-2334-12-191
9. Handler MZ, Patel PA, Kapila R, Al-Qubati Y, Schwartz RA. Cutaneous and mucocutaneous leishmaniasis: Differential diagnosis, diagnosis, histopathology, and management. J. Am. Acad. Dermatol 2015; 73(6):911-26. https://doi.org/10.1016/j.jaad.2014.08.051
10. García Bustos MF, Barrio A, Parodi Ramoneda CM, Beckar J, Moreno S, Basombrío MAM. Miltefosina versus antimoniato de meglumina en el tratamiento de la leishmaniasis mucosa. Acta Tropica 2014, 74(5):371-7. https://doi.org/10.1016/j.actatropica.2015.11.008
DECLARACIÓN DE USO DE IMÁGENES
Los autores declaran que solicitaron y recibieron el consentimiento por parte de los representantes legales del paciente para el uso de imágenes utilizadas en este reporte de caso clínico.
FINANCIACIÓN
Los autores no recibieron financiación para el desarrollo de la presente investigación.
CONFLICTO DE INTERESES
Los autores declaran que no existe conflicto de intereses
CONTRIBUCIÓN DE AUTORÍA
Conceptualización: Miguel David Alvarez Saltos, Yoselyn Isabel Choez Abendaño.
Análisis: Miguel David Alvarez Saltos, Sandy Giselle Nina Inca, Andrés Eduardo Alvarado Quezada
Investigación: Miguel David Alvarez Saltos, Sandy Giselle Nina Inca
Recursos: Miguel David Alvarez Saltos, Andrés Eduardo Alvarado Quezada
Redacción-borrador original: Miguel David Alvarez Saltos, Andrés Eduardo Alvarado Quezada, Sandy Giselle Nina Inca, Yoselyn Isabel Choez Abendaño
Redacción-revisión y edición: Miguel David Alvarez Saltos, Andrés Eduardo Alvarado Quezada, Sandy Giselle Nina Inca, Yoselyn Isabel Choez Abendaño